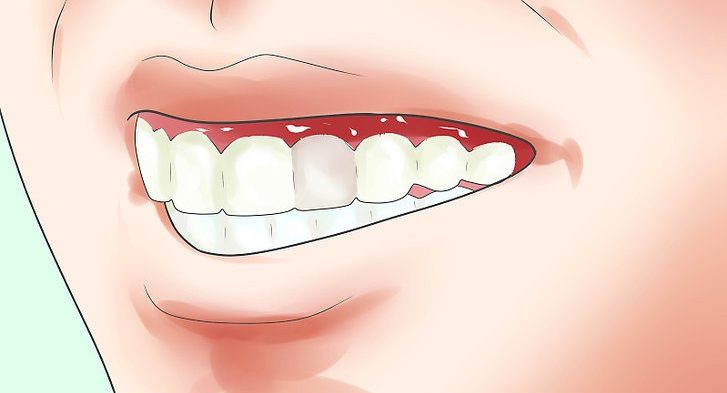
gengiva inchada
gengiva inchada
O “inchaço na gengiva” ou edema gengival pode ter como origem pequenos traumatismos ao escovar os dentes ou alguma irritação relacionada com a alimentação (alimentos ou bebidas), entre outros fatores. Nos casos em que a gengiva incha porque existiu uma agressão externa como um traumatismo ao escovar os dentes por exemplo, ou algo similar que deixe a gengiva irritada, não implicam, habitualmente, qualquer preocupação relevante, se os mesmos acontecerem isoladamente e de forma pouco frequente.
No entanto, as gengivas inchadas podem ser um sinal de alguma doença periodontal e/ou dentária, algumas delas potencialmente graves. Estas patologias responsáveis pelo “inchaço na gengiva”, se não forem tratadas correta e atempadamente, podem evoluir e desencadear graves problemas para a saúde das gengivas e dos dentes, como veremos adiante com detalhe. O tratamento depende da causa subjacente, pelo que é muito importante que o diagnóstico se faça com a maior brevidade possível.
Nos casos de doença dentária ou periodontal, a gengiva inchada é, frequentemente, acompanhada de outros sinais e sintomas como a dor de dentes, dor e sangramento gengival (sangue na gengiva),halitose (mau hálito), entre outros. Quando está inchada, a gengiva fica mais avermelhada, substituído o rosa habitual, mais sensível e dorida ao toque, nomeadamente à escovagem dentária. Veja imagens superiores e mais informação em sinais e sintomas em cada doença relacionada.
Como veremos, de seguida e com detalhe, as gengivas podem ficar inchadas devido a diversas causas. Estas podem ir desde pequenas ocorrências até doenças mais graves, que, se não forem tratadas de forma adequada e atempada, podem daí advir graves consequências para os seus dentes e gengiva.
As gengivas inchadas podem ser um sinal de alguma doença periodontal e/ou dentária, algumas delas potencialmente graves. Estas patologias responsáveis pelo “inchaço na gengiva”, se não forem tratadas correta e atempadamente, podem evoluir e desencadear graves problemas para a saúde das gengivas e dos dentes, como veremos adiante com detalhe. O tratamento depende da causa subjacente, pelo que é muito importante que o diagnóstico se faça com a maior brevidade possível.
Conheça as principais causas que determinam a presença de gengiva inchada.
Acumulação de placa bacteriana e tártaro
A placa bacteriana é uma camada viscosa que se forma sobre os dentes e gengiva marginal, e que se forma após a ação de certas bactérias sobre os restos de alimentos que se mantêm na boca após as refeições.
O tártaro é caracterizado por uma acumulação mineralizada que adere à superfície dos dentes e que resulta do endurecimento por mineralização da placa bacteriana.
Ao permanecerem na boca, a placa bacteriana e o tártaro podem dar origem a diversos problemas como a cárie dentária, e serem os percussores de doenças periodontais. Nestes casos é bastante frequente ocorrer a inflamação da gengiva (gengivite).
Gengivite
A gengivite traduz-se numa inflamação da gengiva, sendo a fase primária da doença periodontal. A gengivite manifesta-se essencialmente ao nível da gengiva marginal (término da gengiva junto aos dentes), e da gengiva entre os dentes, ou seja, ao nível das papilas (gengivite papilar).
Os principais sinais e sintomas da gengivite incluem dor na gengiva ou gengival, alteração da cor da gengiva, que tende a apresentar-se com uma cor mais vermelha do que o normal ou mesmo até arroxeada (roxa), e maior propensão para o sangramento da gengiva, que pode ocorrer ao escovar os dentes e ao usar o fio dental, ao mastigar alimentos rijos, ou surgir de forma espontânea. Nestes casos, a gengiva tende a ficar inchada e vai doendo de forma progressiva, podendo o paciente ficar com as gengivas muito sensíveis, ocorrer também, com o passar do tempo, retração gengival (“dentes descarnados”), o surgimento de mau hálito (halitose), entre outros sinais e sintomas, que se vão agravando com o evoluir da doença.
A gengivite tem cura desde que seja diagnosticada e tratada corretamente. No entanto, se não tratada de forma correta e atempada, pode dar origem à periodontite, podendo esta ter consequências bem mais nefastas para a saúde dos dentes e da gengiva, como veremos de seguida.
Periodontite
A periodontite corresponde a um processo infecioso bacteriano, popularmente designado de “piorreia”. Na periodontite existe já uma danificação dos tecidos de suporte dos dentes (osso e ligamento periodontal).
A progressão da periodontite leva a um retraimento da gengiva (a gengiva desce e a raiz do dente fica exposta), ocorrendo também sangramento com facilidade. Na zona entre o colo e raiz do dente e o osso maxilar podem formar-se bolsas periodontais (espaços) que facilitam uma maior acumulação de placa bacteriana e tártaro (pedra) e restos alimentares. Por vezes, a presença deste espaço origina o aparecimento de abcessos periodontais, traduzindo-se numa gengiva inchada com pús.
Com o passar do tempo, consequência da periodontite, tende a ocorrer a mobilidade dentária (“dentes a abanar”) e com isso a alteração da posição dos dentes, que ocorre devido à perda óssea e destruição de ligamentos periodontais, originando também retração gengival.
É fundamental que se efetue o tratamento da periodontite o mais precocemente possível, a fim de evitar o desenvolvimento de estágios de periodontite avançados com consequências graves e irreversíveis
Cárie dentária
A cárie dentária é um processo patológico infecioso e contagioso no qual ocorre uma destruição dos tecidos duros do dente.
A cárie dentária, se não tratada, tenderá a evoluir até atingir a polpa do dente, resultando assim numa infeção do mesmo, e, consequentemente, poderá mesmo originar a formação de abcesso, ficando desse modo a gengiva visivelmente inchada, obrigando a tratamento urgente. Adicionalmente, cáries que impliquem impactação dos alimentos, nomeadamente as cáries interproximais (entre os dentes), tendem também a inflamar a gengiva correspondente.
De facto, a cárie dentária, que pode afetar tanto a coroa como a raiz do dente, é uma patologia infeciosa, que afeta os dentes, após a sua erupção, e é atualmente, segundo a OMS (Organização Mundial de Saúde), um dos problemas mais frequentes entre a população mundial, sendo por isso considerado um problema de saúde pública.
Abcessos
Os abcessos, quer de origem dentária (abcessos dentários), quer de origem periodontal (abcessos periodontais), originam inchaços na gengiva, que podem ir de moderados a muito proeminentes, consoante a sua gravidade e progressão.
Os abcessos formam-se resultado de uma infeção, que, se for de origem dentária, normalmente está associada à presença de cárie dentária, e manifesta-se na gengiva através de um inchaço, inicialmente de cor avermelhada, tendendo a esbranquiçar com o aumento de volume pelo seu maior conteúdo purulento (pus), podendo nos casos mais avançados, originar inclusive febre e um mal-estar generalizado.
Pericoronarite do dente do siso
O dente do siso ao “romper” ou “nascer” leva frequentemente a que gengiva fique inchada, especificamente na zona dos tecidos moles adjacentes, ou seja, “tecidos perto, ao redor ou em volta” do dente. Nestes casos, habitualmente, a gengiva fica inchada em redor de um só dente, podendo em alguns casos agravar-se de tal forma que a gengiva fica quase “cobrindo” o dente.
O dente do siso erupciona ou ”nasce” habitualmente entre os 17 e os 21 anos de idade, todavia é relativamente frequente que essa erupção ocorra posteriormente. Temos 4 dentes sisos, 2 superiores e 2 inferiores que são localizados no final das arcadas dentárias (atrás do último dente nessa altura existente), em ambos os lados. Em condições normais o dente do siso vai nascendo progressivamente sem sintomatologia relevante, tal como os outros dentes.
No entanto, por vezes, associados à erupção parcial ou incompleta do dente do siso, podem ocorrer problemas, designadamente uma forte inflamação dos tecidos moles circundantes, designada de pericoronarite ou infeção pericoronária. Isto é, os tecidos moles ao redor do dente do siso inflamam devido a problemas relacionados com a erupção do dente.
Perante situações destas, em que ocorrem problemas na erupção do dente do siso, é comum surgirem sinais e sintomas como: dor forte, gengiva inflamada ou inchada por edema ou abcesso, assim como limitação ao abrir a boca (trismo), dificuldade em mastigar e mau-hálito (halitose).
Gravidez
A gengiva inchada na gravidez é uma ocorrência relativamente frequente. De facto, logo desde o início da gravidez verifica-se um aumento da produção de hormonas, nomeadamente da progesterona, entre outras, que fazem aumentar o fluxo sanguíneo para as gengivas.
Para além da gestação, na puberdade, na menstruação e na menopausa são libertadas as mesmas hormonas. Algumas pílulas anticoncecionais também podem provocar um aumento na circulação dessas hormonas.
A gravidez pode também conduzir ao aparecimento de gengivite devido a essas alterações hormonais que ocorrem durante a mesma, ficando as gengivas ligeiramente mais inchadas, sensíveis e propensas ao sangramento.
Aparelho ortodôntico mal adaptado
O uso de um aparelho ortodôntico removível, quando mal adaptado, pode também estar na origem do problema. A gengiva pode ficar inchada por causa de alguma eventual pressão ou ferimento causado por algum dos seus componentes, o que implicará obrigatoriamente o seu devido ajuste.
Um aparelho ortodôntico ou aparelho dentário é usado para corrigir ou “endireitar” a posição dos dentes não só por razões estéticas, mas também por razões funcionais ou de má oclusão. A utilização destes aparelhos é portanto de enorme importância na correção de diversos problemas.
A ortodontia é a especialidade que se dedica, não só à prevenção e tratamento das alterações de posicionamento dos dentes, como também ao crescimento e desenvolvimento dos maxilares.
O paciente utilizador de aparelho deverá redobrar os cuidados de higiene, dado que a armação do aparelho facilita a retenção de alimentos e microorganismos que deverão ser removidos de forma eficiente, evitando assim riscos de inflamação da gengiva, pois esta situação poderá provocar gengivite e o surgimento de cárie dentária.
Prótese dentária mal adaptada
Uma prótese dentária mal adaptada pode também ser a causa para o surgimento de inchaço ou edema da gengiva, inflamação, ou mesmo outras situações mais graves, como é o caso da estomatite, que corresponde a uma inflamação que acontece com maior frequência na zona do palato (“céu da boca”).
Uma prótese dentária ou prótese odontológica, popularmente, designada de dentadura ou ainda de “dentes postiços”, tem como intuito promover a reabilitação oral do paciente, compensando os dentes em falta.
Durante os primeiros dias, enquanto a gengiva não fica mais “resistente e habituada” à pressão exercida pela prótese, o que acontece principalmente com as próteses acrílicas, é algo frequente, durante a mastigação, o surgimento de alguma dor e irritação da gengiva, pelo que se aconselha a ingestão de alimentos mais moles e fáceis de mastigar durante os primeiros dias após a colocação da ou das próteses.
Se a dor persistir ou aumentar ao fim de alguns dias de uso, então deverá consultar o médico dentista para que se proceda ao devido ajuste e desgaste das zonas da prótese que estão a causar eventuais lesões nos tecidos moles. Uma prótese adequadamente concebida não deverá causar dor.
Ainda que se trate de uma situação rara, também é possível o surgimento de alguma alergia na zona de contacto, apesar da afirmada biocompatibilidade dos materiais de confeção.
Tratamentos dentários
Após alguns tratamentos dentários pode também ocorrer inflamação da gengiva, nomeadamente nalguns casos resultantes de tratamento da cárie dentária, desvitalização de dentes (tratamento de canal), exodontia (extração de dentes), entre outros. Nestes casos o edema da gengiva poderá ser normal, principalmente se associado ao local onde foi administrada a anestesia local infiltrativa, devendo voltar ao normal pouco tempo depois. Isto é válido quer se considere um dente posterior ou um dente anterior (dente da frente).
Aftas
As aftas que se formam nas gengivas são uma situação desagradável para o paciente, pois provocam dor, que pode ser muito incomodativa durante a sua fase inicial, e um pequeno relevo ou inchaço, ainda que pouco proeminente, como se de feridas na boca se tratassem.
Habitualmente, é fácil reconhecer as aftas apenas pela sua aparência, caracterizando-se por terem o “meio” esbranquiçado, correspondente a uma ulceração, e as “bordas” vermelhas. Podem aparecer várias aftas de uma só vez. As aftas são, geralmente, tratáveis e não contagiosas.
Acumulação de placa bacteriana e tártaro
A placa bacteriana é uma camada viscosa que se forma sobre os dentes e gengiva marginal, e que se forma após a ação de certas bactérias sobre os restos de alimentos que se mantêm na boca após as refeições.
O tártaro é caracterizado por uma acumulação mineralizada que adere à superfície dos dentes e que resulta do endurecimento por mineralização da placa bacteriana.
Ao permanecerem na boca, a placa bacteriana e o tártaro podem dar origem a diversos problemas como a cárie dentária, e serem os percussores de doenças periodontais. Nestes casos é bastante frequente ocorrer a inflamação da gengiva (gengivite).
Gengivite
A gengivite traduz-se numa inflamação da gengiva, sendo a fase primária da doença periodontal. A gengivite manifesta-se essencialmente ao nível da gengiva marginal (término da gengiva junto aos dentes), e da gengiva entre os dentes, ou seja, ao nível das papilas (gengivite papilar).
Os principais sinais e sintomas da gengivite incluem dor na gengiva ou gengival, alteração da cor da gengiva, que tende a apresentar-se com uma cor mais vermelha do que o normal ou mesmo até arroxeada (roxa), e maior propensão para o sangramento da gengiva, que pode ocorrer ao escovar os dentes e ao usar o fio dental, ao mastigar alimentos rijos, ou surgir de forma espontânea. Nestes casos, a gengiva tende a ficar inchada e vai doendo de forma progressiva, podendo o paciente ficar com as gengivas muito sensíveis, ocorrer também, com o passar do tempo, retração gengival (“dentes descarnados”), o surgimento de mau hálito (halitose), entre outros sinais e sintomas, que se vão agravando com o evoluir da doença.
A gengivite tem cura desde que seja diagnosticada e tratada corretamente. No entanto, se não tratada de forma correta e atempada, pode dar origem à periodontite, podendo esta ter consequências bem mais nefastas para a saúde dos dentes e da gengiva, como veremos de seguida.
Periodontite
A periodontite corresponde a um processo infecioso bacteriano, popularmente designado de “piorreia”. Na periodontite existe já uma danificação dos tecidos de suporte dos dentes (osso e ligamento periodontal).
A progressão da periodontite leva a um retraimento da gengiva (a gengiva desce e a raiz do dente fica exposta), ocorrendo também sangramento com facilidade. Na zona entre o colo e raiz do dente e o osso maxilar podem formar-se bolsas periodontais (espaços) que facilitam uma maior acumulação de placa bacteriana e tártaro (pedra) e restos alimentares. Por vezes, a presença deste espaço origina o aparecimento de abcessos periodontais, traduzindo-se numa gengiva inchada com pús.
Com o passar do tempo, consequência da periodontite, tende a ocorrer a mobilidade dentária (“dentes a abanar”) e com isso a alteração da posição dos dentes, que ocorre devido à perda óssea e destruição de ligamentos periodontais, originando também retração gengival.
É fundamental que se efetue o tratamento da periodontite o mais precocemente possível, a fim de evitar o desenvolvimento de estágios de periodontite avançados com consequências graves e irreversíveis
Cárie dentária
A cárie dentária é um processo patológico infecioso e contagioso no qual ocorre uma destruição dos tecidos duros do dente.
A cárie dentária, se não tratada, tenderá a evoluir até atingir a polpa do dente, resultando assim numa infeção do mesmo, e, consequentemente, poderá mesmo originar a formação de abcesso, ficando desse modo a gengiva visivelmente inchada, obrigando a tratamento urgente. Adicionalmente, cáries que impliquem impactação dos alimentos, nomeadamente as cáries interproximais (entre os dentes), tendem também a inflamar a gengiva correspondente.
De facto, a cárie dentária, que pode afetar tanto a coroa como a raiz do dente, é uma patologia infeciosa, que afeta os dentes, após a sua erupção, e é atualmente, segundo a OMS (Organização Mundial de Saúde), um dos problemas mais frequentes entre a população mundial, sendo por isso considerado um problema de saúde pública.
Abcessos
Os abcessos, quer de origem dentária (abcessos dentários), quer de origem periodontal (abcessos periodontais), originam inchaços na gengiva, que podem ir de moderados a muito proeminentes, consoante a sua gravidade e progressão.
Os abcessos formam-se resultado de uma infeção, que, se for de origem dentária, normalmente está associada à presença de cárie dentária, e manifesta-se na gengiva através de um inchaço, inicialmente de cor avermelhada, tendendo a esbranquiçar com o aumento de volume pelo seu maior conteúdo purulento (pus), podendo nos casos mais avançados, originar inclusive febre e um mal-estar generalizado.
Pericoronarite do dente do siso
O dente do siso ao “romper” ou “nascer” leva frequentemente a que gengiva fique inchada, especificamente na zona dos tecidos moles adjacentes, ou seja, “tecidos perto, ao redor ou em volta” do dente. Nestes casos, habitualmente, a gengiva fica inchada em redor de um só dente, podendo em alguns casos agravar-se de tal forma que a gengiva fica quase “cobrindo” o dente.
O dente do siso erupciona ou ”nasce” habitualmente entre os 17 e os 21 anos de idade, todavia é relativamente frequente que essa erupção ocorra posteriormente. Temos 4 dentes sisos, 2 superiores e 2 inferiores que são localizados no final das arcadas dentárias (atrás do último dente nessa altura existente), em ambos os lados. Em condições normais o dente do siso vai nascendo progressivamente sem sintomatologia relevante, tal como os outros dentes.
No entanto, por vezes, associados à erupção parcial ou incompleta do dente do siso, podem ocorrer problemas, designadamente uma forte inflamação dos tecidos moles circundantes, designada de pericoronarite ou infeção pericoronária. Isto é, os tecidos moles ao redor do dente do siso inflamam devido a problemas relacionados com a erupção do dente.
Perante situações destas, em que ocorrem problemas na erupção do dente do siso, é comum surgirem sinais e sintomas como: dor forte, gengiva inflamada ou inchada por edema ou abcesso, assim como limitação ao abrir a boca (trismo), dificuldade em mastigar e mau-hálito (halitose).
Gravidez
A gengiva inchada na gravidez é uma ocorrência relativamente frequente. De facto, logo desde o início da gravidez verifica-se um aumento da produção de hormonas, nomeadamente da progesterona, entre outras, que fazem aumentar o fluxo sanguíneo para as gengivas.
Para além da gestação, na puberdade, na menstruação e na menopausa são libertadas as mesmas hormonas. Algumas pílulas anticoncecionais também podem provocar um aumento na circulação dessas hormonas.
A gravidez pode também conduzir ao aparecimento de gengivite devido a essas alterações hormonais que ocorrem durante a mesma, ficando as gengivas ligeiramente mais inchadas, sensíveis e propensas ao sangramento.
Aparelho ortodôntico mal adaptado
O uso de um aparelho ortodôntico removível, quando mal adaptado, pode também estar na origem do problema. A gengiva pode ficar inchada por causa de alguma eventual pressão ou ferimento causado por algum dos seus componentes, o que implicará obrigatoriamente o seu devido ajuste.
Um aparelho ortodôntico ou aparelho dentário é usado para corrigir ou “endireitar” a posição dos dentes não só por razões estéticas, mas também por razões funcionais ou de má oclusão. A utilização destes aparelhos é portanto de enorme importância na correção de diversos problemas.
A ortodontia é a especialidade que se dedica, não só à prevenção e tratamento das alterações de posicionamento dos dentes, como também ao crescimento e desenvolvimento dos maxilares.
O paciente utilizador de aparelho deverá redobrar os cuidados de higiene, dado que a armação do aparelho facilita a retenção de alimentos e microorganismos que deverão ser removidos de forma eficiente, evitando assim riscos de inflamação da gengiva, pois esta situação poderá provocar gengivite e o surgimento de cárie dentária.
Prótese dentária mal adaptada
Uma prótese dentária mal adaptada pode também ser a causa para o surgimento de inchaço ou edema da gengiva, inflamação, ou mesmo outras situações mais graves, como é o caso da estomatite, que corresponde a uma inflamação que acontece com maior frequência na zona do palato (“céu da boca”).
Uma prótese dentária ou prótese odontológica, popularmente, designada de dentadura ou ainda de “dentes postiços”, tem como intuito promover a reabilitação oral do paciente, compensando os dentes em falta.
Durante os primeiros dias, enquanto a gengiva não fica mais “resistente e habituada” à pressão exercida pela prótese, o que acontece principalmente com as próteses acrílicas, é algo frequente, durante a mastigação, o surgimento de alguma dor e irritação da gengiva, pelo que se aconselha a ingestão de alimentos mais moles e fáceis de mastigar durante os primeiros dias após a colocação da ou das próteses.
Se a dor persistir ou aumentar ao fim de alguns dias de uso, então deverá consultar o médico dentista para que se proceda ao devido ajuste e desgaste das zonas da prótese que estão a causar eventuais lesões nos tecidos moles. Uma prótese adequadamente concebida não deverá causar dor.
Ainda que se trate de uma situação rara, também é possível o surgimento de alguma alergia na zona de contacto, apesar da afirmada biocompatibilidade dos materiais de confeção.
Tratamentos dentários
Após alguns tratamentos dentários pode também ocorrer inflamação da gengiva, nomeadamente nalguns casos resultantes de tratamento da cárie dentária, desvitalização de dentes (tratamento de canal), exodontia (extração de dentes), entre outros. Nestes casos o edema da gengiva poderá ser normal, principalmente se associado ao local onde foi administrada a anestesia local infiltrativa, devendo voltar ao normal pouco tempo depois. Isto é válido quer se considere um dente posterior ou um dente anterior (dente da frente).
No entanto, em alguns casos podem advir algumas complicações em resultado dos tratamentos efetuados. Veja mais informação sobre riscos e complicações em cada um dos procedimentos mencionados.
Aftas
As aftas que se formam nas gengivas são uma situação desagradável para o paciente, pois provocam dor, que pode ser muito incomodativa durante a sua fase inicial, e um pequeno relevo ou inchaço, ainda que pouco proeminente, como se de feridas na boca se tratassem.
Habitualmente, é fácil reconhecer as aftas apenas pela sua aparência, caracterizando-se por terem o “meio” esbranquiçado, correspondente a uma ulceração, e as “bordas” vermelhas. Podem aparecer várias aftas de uma só vez. As aftas são, geralmente, tratáveis e não contagiosas.





Tratamento
O tratamento depende obviamente da causa subjacente. É muito importante que o problema seja diagnosticado de forma correta e o quanto antes, de modo a evitar possíveis agravamentos.
Usualmente é usado um medicamento ou remédio anti-inflamatório (ex. ibuprofeno ou nimesulide, entre muitos outros), para ajudar a desinflamar ou “desinchar” a gengiva, permitindo também aliviar a dor. Contudo, estes medicamentos anti-inflamatórios não permitem tratar definitivamente o problema nos casos em que existe alguma doença relacionada. Veja mais informação em cada uma das doenças relacionadas.
Nos casos em que existe infeção, a prescrição de um antibiótico pode ser necessária de modo a debelar a mesma. Tomar antibióticos apenas se justifica nos casos em que existe infeção.
Existem produtos, em forma de bochecho (elixir), gel ou pomada, que o seu dentista também poderá recomendar para aplicação tópica, no sentido de ajudar a desinflamar mais rapidamente a gengiva.
Como remédio caseiro, o doente pode fazer a aplicação de compressas frias na face, o que é bom para promover a desinflamação, e que vai acabar por permitir um alívio da sintomatologia.
Nunca é de mais referir que o alívio da sintomatologia não significa que o problema tenha sido tratado. É muito importante que o diagnóstico seja realizado de forma atempada e os tratamentos instituídos sejam efetuados o mais rápido possível, de modo a evitar o agravamento do problema.
O tratamento deve, por isso, ser sempre orientado pelo médico dentista, por forma a tratar eficazmente a patologia que está a provocar o edema da gengiva. O doente nunca se deve automedicar e efetuar sempre os tratamentos de acordo com a prescrição médica.